La Paz, 18 de agosto (ANF).- Es una tarde de sol, la última fuera de casa, antes de una cuarentena que se prolongará por meses. El calor y el desasosiego esperan tras la entrada de la sala de emergencias. Una mujer con el cabello cano y en greñas ingresa, empujando la silla de ruedas donde su hija va sentada rumiando su angustia. Anteriormente lo había hecho una pareja de jóvenes; él, pendiente de la trabajosa respiración de ella. Otro hombre pasa y le entrega un papel a la enfermera encargada; es un diagnóstico. Al leer “positivo”, ella le pasa una mascarilla.
El ambiente es tenso y sofocante en la sala de emergencias del Hospital Nicolás Solano, en Panamá Oeste. Esta provincia, junto a Panamá Centro, concentra el grueso de los afectados por la pandemia en ese país. Las horas pasan sin recibir atención médica, ya sea por coronavirus o una de las enfermedades crónicas que aquejan a los panameños, como diabetes e hipertensión. Mañana, mediodía, tarde. Algunos se desesperan y gritan. En su indignación se asoma el miedo a morir.
Seguramente los tiempos de espera para la atención médico-quirúrgica en Panamá fueran más cortos si existieran los 2.000 centros de salud que, según La Prensa, habrían podido construirse con los 10.000 millones de dólares del Estado que se fueron por el grifo abierto de la corrupción. En los sistemas de la salud de la región es una escena que se repite en Brasil, Perú, México, Chile, Ecuador, Colombia, Bolivia o cualquiera de los países que tienen las tasas más altas de decesos en América Latina. En estos lugares, la pandemia encontró mal paradas a las instituciones que, con enormes carencias, encabezan la respuesta frente a la covid-19, mientras la zozobra se apodera de quienes caen enfermos.
No ha sido falta de recursos. Los reportes de gestión de los mandatarios de turno dan cuenta de las multimillonarias inversiones hechas. La salud siempre es uno de los comodines de las promesas en las campañas políticas, pero cuando se sale de lo electoral y se comienza a gobernar es uno de los rubros de mayor atracción para la corrupción. En muchos casos, los ministerios de Salud se convierten en “ministerios Chequera”, como los denominan algunos expertos. Por un lado, las abultadas nóminas permiten el nombramiento de mucho personal que debería ser calificado, pero que obedece a componendas políticas. Además, es un sector que usualmente los poderes centrales entregan a los poderosos locales, buscando su respaldo, sin importar si hay atención médica óptima o no, o incluso en casos aberrantes donde la salud ha sido botín del crimen organizado y grupos armados ilegales.
Lo que más ha faltado, históricamente, son médicos y camas. El promedio regional, por cada 1.000 habitantes, es de dos doctores, 2,1 camas hospitalarias y 9,1 camas de UCI. Para encarar el coronavirus, adicionalmente se requieren respiradores, insumos y medicamentos.
La escasez convierte los recursos y medicinas en bienes que se venden al mejor postor. En 2016, un estudio del Banco Interamericano de Desarrollo en 20 países mostró cómo uno de cada tres encuestados afirmó haber pagado sobornos para acceder a servicios públicos esenciales, como justicia, educación y salud. En 2019, el Barómetro de la Corrupción de Transparencia Internacional registró tasas de soborno de 10 por ciento en hospitales y centros de salud de América Latina y el Caribe. Las primeras posiciones¬ –según la Organización para la Cooperación y el Desarrollo Económico (OCDE) y el Banco Mundial¬¬– las ocupan México, Perú y Venezuela.

Como muestra
este reportaje, parte de la serie de periodismo colectivo
#HuellasDeLaPandemia, de periodistas de la
Comunidad de CONNECTAS, la corrupción ha despojado a los países latinoamericanos de aquello que podría haber atenuado la catástrofe provocada por la covid-19: una red sanitaria libre de las debilidades infligidas por los saqueos constantes de grupos criminales. Son los que se han repartido las ganancias obtenidas en una región que hoy está arrinconada entre las muertes y la debacle económica.
Los elefantes blancos de la salud
En Latinoamérica es fácil encontrar un “tipo de hospitales” proyectados como una gran solución en las que se invierten millones, pero que nunca se concluyen. Se les denomina “elefantes blancos” y se han vuelto parte del paisaje en la región. Para esta nota, nomás se lograron documentar más de 500 a lo largo de la región. En la emergencia sanitaria actual, esas obras inconclusas serían de enorme utilidad.
En Brasil, la “Operación Contenedor” reveló una trama de fraude y sobreprecios de más de 27 millones de dólares, gastados entre 2009 y 2013, para la construcción de unidades de atención de emergencia en cuatro estados. Por este caso, el Ministerio Público detuvo a nueve funcionarios, entre ellos al ex gobernador Sergio Cabral.
Una investigación de AVC Noticias, en alianza con CONNECTAS, exhibió un mapa de 184 hospitales inconclusos y abandonados entre 2004 y 2016 en Veracruz, México. Más de 165 millones de dólares fueron desviados a través de empresas fantasma, con la complicidad de autoridades locales y federales. A nivel nacional, son parte de los 327 hospitales, clínicas y centros de salud, en una situación similar, según cifras de la Secretaría de Salud mexicana.
Durante 2019, la Procuraduría colombiana abrió un proceso contra el ex alcalde de Cartagena, Dionisio Vélez, por 10 millones de dólares. Es acusado de contratar la construcción o remodelación de 39 hospitales y solo finalizar 8, tras una inversión de más de 250 millones de dólares. Además, desde hace seis años, los habitantes de Bolívar esperan la construcción de “39 instalaciones de salud, cuatro hospitales, 12 centros de atención prioritaria y 23 unidades de atención”, según un reporte de El Tiempo.
En todo el territorio nacional peruano también abundan los “elefantes blancos”; Ojo Público registró 14 proyectos paralizados. En Bolivia, fueron construidos al menos 23 hospitales, entre centros de salud de primer, segundo y tercer nivel, pero no funcionan por falta de equipamiento y recurso humano. Guatemala tampoco está exenta. Muchos nosocomios no pasan de la “obra gris”, ya que son frenados por la Contraloría al detectarse irregularidades. Algunos son inaugurados, pero con materiales sobrevalorados, por lo que su calidad es cuestionable.
Aunque Ecuador fue uno de los primeros países en América del Sur donde el coronavirus provocó el pánico, la pandemia dejó intactas las redes de corrupción, como una que operaba en la provincia de Manabí, al oeste, donde el asesor de un diputado, funcionarios públicos y contratistas del Estado arreglaron una licitación para la construcción del proyecto hospitalario de Pedernales. Este es tan solo uno de los numerosos “elefantes blancos” diseminados por este territorio estragado por la enfermedad.
En Panamá, el Comité Técnico Asesor Contra la covid-19 estimó que durante la pandemia se estarían necesitando entre 700 y 4.000 camas, dependiendo del escenario. Este déficit, no obstante, hubiera sido aliviado con la Ciudad de la Salud, que debería estar operando desde hace cinco años. Adendas, reclamos del contratista —la española FCC—, así como una investigación por sobreprecios y la calidad de los materiales frenaron el proyecto, cuyo costo inicial era de 517 millones de dólares. En 2018, este monto aumentó a un poco más de 854 millones, al ser incorporado un nuevo Instituto Oncológico Nacional a los planos originales.
Ahora FCC, firma que desembolsó 82 millones de euros en coimas para el Metro de Panamá, demanda al gobierno una indemnización de 65 millones de dólares por “permanencia extendida”. Si se concreta un acuerdo, el gobierno panameño invertiría unos tres millones de dólares para adecuar la “zona de cardiología” e instalar apenas 294 camas, afirmó el director de la Caja de Seguro Social, Enrique Lau Cortés, reporta La Estrella de Panamá. Con el proyecto original de la Ciudad de la Salud concluido, la capacidad hospitalaria en Panamá se habría incrementado en 1.300 camas. Esta misma cantidad de camas también podría hacer la diferencia entre la vida y la muerte en otros países de la región, que hoy solo tienen elefantes blancos, en abandono y con pocas esperanzas de que lleguen algún día a ver la luz.

Desesperados por la escasez de equipos de protección, insumos y de personal, médicos panameños han hecho un alto en la atención en los hospitales públicos para protestar. “Lastimosamente no tenemos el personal que se ha dicho que se va a contratar y estamos cansados por cuatros meses de continuo trabajo”, contó la doctora Elsa Rueda a la agencia AFP. En medio del desgaste por los contagios, tras haber estado en la primera línea en la batalla, los galenos reclaman lo que requieren para poder seguir atendiendo a los contagiados.
Julio Cuevas ingresó al Complejo Hospitalario Doctor Arnulfo Arias Madrid para recibir su tratamiento de hemodiálisis por una afección renal. Ahí se contagió de covid-19. No lo dejaban salir. Pasó hasta 72 horas en espera de una terapia que asegura debe recibir cada 48 horas. “Delante de mí hay 45 pacientes y solo dos máquinas”, dice en un video que circuló por las redes sociales. Ahí narra cómo ha sido su reclusión en el noveno piso del complejo médico, donde son escasas las sábanas y las mascarillas.
Pese a los presupuestos de inversión que dicen ejecutar los gobiernos, el gasto en salud por persona en América Latina es apenas un 25 por ciento de lo que se pagó en los países de la OCDE en 2017. Ello tiene efectos devastadores en sistemas de salud, señala un estudio del Banco Mundial. Por ello, en un reporte conjunto, ambas instituciones recomiendan una “seria reflexión no solo sobre cómo asegurar más fondos sino también sobre cómo gastar mejor los recursos en salud”.
Grandes vicios del pasado
Ricardo ingresó a su madre de 72 años en una clínica privada, tras ser diagnosticada positiva por coronavirus en la ciudad peruana de Arequipa. Estuvo internada del 19 al 26 de mayo, y dos días en la Unidad de Cuidados Intensivos. Para entonces la deuda superaba los 11.000 dólares. Después de presentar una denuncia, el seguro social peruano, que anteriormente había diagnosticado con gripe a la mujer, la trasladó a uno de sus hospitales. Ahí falleció, dejando a Ricardo con la deuda, tras una atención onerosa, tardía e insuficiente.
Como en Perú, la apuesta de la mayoría de los países de América Latina y el Caribe ha sido la privatización de los servicios de salud. El Banco Mundial critica esta dependencia en el “gasto de bolsillo o de seguros privados complementarios”. Guatemala, Honduras y Haití registran las mayores proporciones de gasto privado. Al otro lado de la moneda están Cuba y Costa Rica.
Mientras, el sistema público es lamentable. Lo que se vivió en el Hospital El Remanso de Santa Cruz, en Bolivia, durante el mes de junio, fue una “película de terror”. Así lo recuerda el doctor Freddy Villegas, quien estuvo internado por coronavirus, pero pudo recuperarse. El principal problema en el nosocomio, fue la falta de capacidad para atender la covid-19. Con solo 34 camas, el personal tuvo que improvisar para resolver el problema de dónde meter a los pacientes que llegaban a manotadas. Algunos eran atendidos de forma improvisada en consultorios. Otros eran intercambiados, es decir, una vez estuviesen recuperados eran enviados a otro hospital o albergue, aunque la mayoría de los que fallecían llegaban El Remanso después de haber sido rechazados en otros hospitales, con su salud ya muy deteriorada. El sistema estaba saturado, “ya venía lastimado; entonces, tratar de subsanar algunos errores fue muy complejo”.
Villegas tuvo conciencia de hasta dónde llegaba el colapso un día que en la calle había una “enorme cola con pacientes que tenían su tanque de oxígeno. Empezamos a hacer un ‘triage’, para que el que estuviera más delicado recibiera atención más temprano. Pese a eso, nos encontramos a pacientes ya sin signos vitales, que estaban sin vida… Con la esperanza de una atención, deambulaban por todos lados. Fue necesario tragar saliva y seguir”.
El guatemalteco es un sistema confrontado con un rezago de, por lo menos, 45 años, con un Ministerio de Salud cuya frágil institucionalidad lo hace vulnerable a los esquemas de corrupción, según lo comentó a periodistas de este especial Lucrecia Hernández Mack, encargada de la cartera entre los años 2016 y 2017. En esa nación, cada quien financia su salud como le es posible: el gasto de bolsillo es cercano al 80 por ciento, uno de los más altos de Centroamérica. En contraste, el presupuesto conjunto del Ministerio de Salud y Instituto Guatemalteco del Seguro Social no pasa del 2 por ciento del Producto Interno Bruto, y la cobertura de la seguridad social apenas llega al 17 por ciento.
Los años previos a la crisis de 2015 –que provocó la salida del presidente Otto Pérez Molina, procesado por corrupción–, ese ministerio fue “asaltado” por su líder, Jorge Villavicencio, quien falleció por covid-19, por lo que ahora se busca que finalicen las causas. Sin embargo, una de ellas continuará, pues se investiga cómo a través de su hija, Sarai Villavicencio, habría solicitado sobornos a cambio de adjudicaciones de obras o contrataciones. La entidad funcionó, además, como uno de los llamados “ministerio chequera”, controlado por empresas que operan de forma coludida para lucrar con el mercado público de medicamentos. Esto, sacando partido de la falta de regulación y del hecho de que el 70 por ciento de los insumos y medicinas se obtienen a través de compras directas.
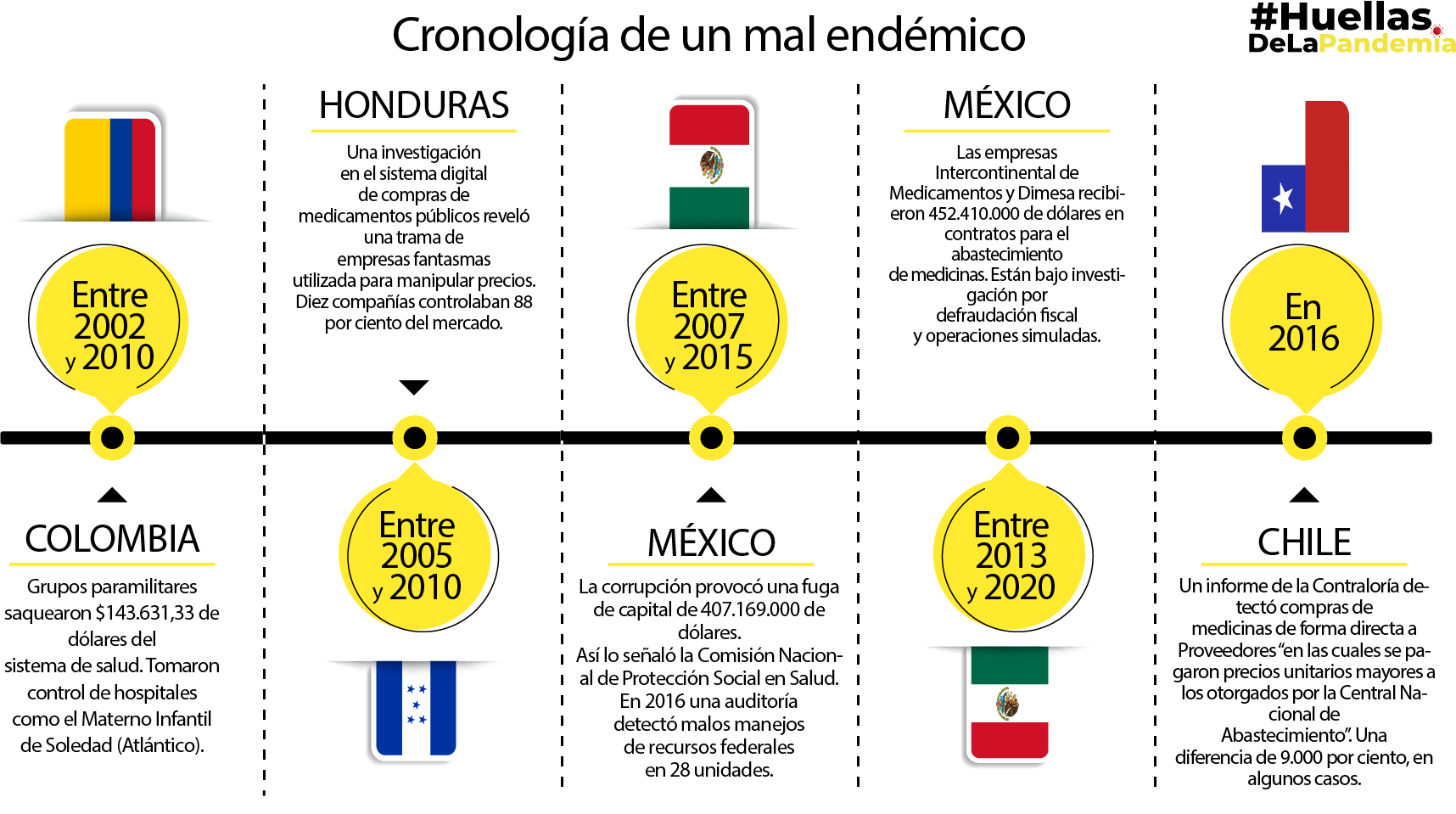
En 2010, el entonces ministro de salud de Honduras, Arturo Bendaña, hizo mal uso de las normativas de estado de emergencia durante una epidemia de dengue, al adquirir sin competencia 57 por ciento de las 405 medicinas esenciales con un solo proveedor, reveló Transparencia Internacional. Los precios fueron un 41 por ciento más elevados que el promedio mundial. Además, se alteraron órdenes de compras, hubo sobornos en un depósito de medicinas del gobierno y se usaron compañías fantasmas para manipular los precios de los mercados. Unas 10 empresas controlaban 88 por ciento del mercado de medicamentos.
Así, el país centroamericano se ha venido quedando sin medicamentos, insumos, camas y hospitales, como muestra una investigación de Expediente Público. En los últimos siete años, el presupuesto de la Secretaría de Salud pasó de constituir el 6,62 por ciento del presupuesto general al 5,64 por ciento.
Patricia es una de las 1.461 personas hospitalizadas por la covid-19 en el estado mexicano de Nuevo León. Antes de ser admitida en el Hospital General de Montemorelos intentó ingresar en otros cinco. Pero el sistema está saturado y todo escasea, por lo que sus parientes se encargan de proveer alimento, medicinas y artículos de higiene personal. “Cada familia va a tener sus experiencias, algunas mejores que otras, pero todas, creo yo, coincidimos en el tema de la frustración, la soledad del paciente y la falta de recursos, tanto médicos como personal de primera mano, de enfermería y especialistas”, señaló Perla, su hermana, como publica la revista Forbes México.
La corrupción provoca la pérdida de entre 20 y 40 por ciento del monto que el gobierno de México invierte en salud, informa la Alianza para la Integridad. La BBC publica que el Estado mexicano maneja un presupuesto anual para la adquisición de medicamentos de 3.000 millones de dólares. Es un botín al que tratan de echarle mano políticos que también son empresarios, como un “súperdelegado” —figura que funciona de enlace entre los gobiernos estatales y las secretarías del Estado— de Jalisco. Una investigación de Mexicanos Contra la Corrupción y la Impunidad (MCCI) lo vinculó a una cuenta bancaria de la farmacéutica Abisalud, favorecida con contratos públicos por un monto mayor a siete millones de dólares. Tanto la firma como directivos del Instituto de Pensiones de Jalisco fueron investigados por los delitos de fraude y sobreprecios en la adquisición de medicinas.
Uno de los estados mexicanos más violentos es Guanajuato. Ahí, una investigación de Poplab reveló que, en los últimos siete años, dos empresas han recibido contratos por más de 450 millones de dólares para el abastecimiento de medicinas y material de curación, a pesar de suministrar medicamentos en mal estado y con sobrecostos. Se trata de Distribuidora Internacional de Medicamentos SA e Intercontinental de Medicamentos. Esta última ha sido una de las principales proveedoras del sector salud en México, en los últimos diez años: recibió un poco más de 316 millones de dólares a razón de acuerdos comerciales con los estados de Puebla, Oaxaca, Tamaulipas, Hidalgo, entre otros.
Los vicios también se repiten en el sistema chileno: compras directas de medicamentos a precios que exceden lo indicado en los registros y bajo sospecha de colusión; doctores que pasan sin mayores trabas de la práctica privada a lo público, obteniendo ganancias a través de externalización de cirugías, contratos para proveer medicinas, etcétera. Estas irregularidades han sido detectadas por la Contraloría en los últimos años. En este país, la red pública ha comenzado a funcionar con reglas similares a las del mercado. En realidad, existen dos sistemas: uno para los que poseen una mayor capacidad de pago, aglutinados en las clínicas de las Instituciones de Salud Previsional, y otro para el 75 por ciento de la población, que debe recurrir al Fondo Nacional de Salud.
En Colombia, a finales de los años 90 bajo la presidencia de Álvaro Uribe, múltiples entes públicos regionales de salud fueron saqueados por el paramilitarismo. Es uno de los casos emblemáticos de la región que muestran cómo el sector de la salud se ha prestado para todo tipo de trampas y corruptelas.
El desgreño permitió que manejaran hospitales y controlaron los contratos de construcción. Lo hacían a través de políticos aliados, testaferros o con porcentajes cobrados a los contratistas. Tal fue el caso del Hospital Materno Infantil de Soledad, en el departamento de Atlántico, que según la revista Semana, fue utilizado como “la caja menor” de los paramilitares, cuyos salarios eran pagados a través de sus finanzas. Se sospecha que también eran utilizadas para lavado de activos.
El abandono histórico en algunos casos llega a los más mínimos detalles. En Bolivia, el 40 por ciento de los pacientes paga por una atención médica que debió haber sido gratuita, según reporta un informe del Programa de las Naciones Unidas para el Desarrollo. Esto incrementa la deuda que mantiene el Estado boliviano con el sector, luego de que durante 14 años invirtiera en hospitales y programas solo un 1.7 por ciento de los 11.000 millones de dólares que recibió en condición de préstamos provenientes del extranjero.
Es así como el largo historial de corrupción en los sistemas de salud de América Latina ha tenido incidencia sobre la manera en que los países han reaccionado al estado de urgencia propiciado por el coronavirus. Sin medidas efectivas de transparencia, fiscalización y control ciudadano, la salud de la región continuará siendo entendida no como un derecho básico o universal, sino como otra forma de hacer dinero fácil.
Puede leer
aquí las otras historias del especial #HuellasDeLaPandemia.
/ANF/












